低血糖を減らせ!大作戦
米国で行われ、1993年に発表されたDCCT研究によって、糖尿病合併症予防における血糖コントロールの重要性と、強化療法の意義が明らかにされました。
インスリン1~2回注射群(旧来法群 )と4回以上注射またはポンプ療法群(強化療法群 )のHbA1c値には2%の差があり、合併症発症にも著しい違いがあったのです。
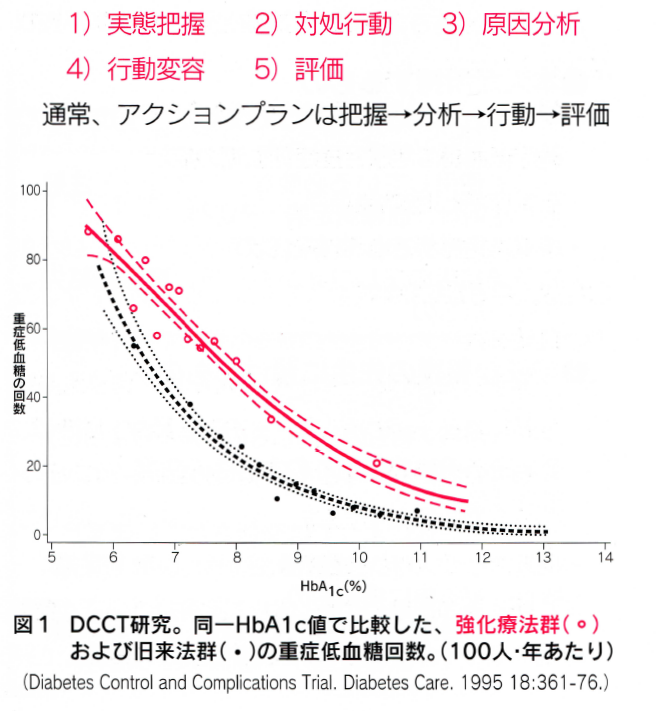
しかし強化療法群では、旧来法群の3倍の頻度で重症低血糖が見られました。強化療法そのものが、その原因なのでしょうか。
コントロールが良いこと自体が原因なのではないか、という疑問が頭をもたげますが、重症低血糖回数(図1) は、同一HbA1c値で比較してもやはり強化療法群に多かったのです(3倍にはなりませんが..)。
DCCT研究グループの結論をよく読んでみると、「強化療法でコントロ ールが良くできるのは結構だが、実際には 一部の症例にしか適応でき ない」となっていて、本当に 「強化療法の意義が明ら かにされた」といえるのか大きな疑周が残ります。
強化療法に意義があると結論するためには、低血糖を減 らす具体的な道筋を示さなければなりません。血糖コントロールをよくすることばかりに眼を捕らわれていたのでは問題は解決しまん。「低血糖を減らせ!大 作戦」は、次の5ステップからなるアクションプランです。
という流れになりますが、低血糖は急いで対処する必 要がありますので、把握→行動→分析→行動→評価と いう5ステップにしました。
各ステップごとに必要な知識がありますので、それをまとめました。まず、全体的な知識をまとめます。
低血糖とは
血液中のブドウ糖(グルコース)が不足した状態を低血糖と呼びます。
⚫低血糖かどうかを定める 「ホイップルの3条件」というものがあります。
(1) 低血糖と関連のありそうな症状がある。
(2) 血糖を上昇させるとその症状が消失する。
(3) 血糖値が低い。
この3条件を満たせば低血糖と診断できるのですが、ここで問題なのは、
(3)血糖値が低い、という項目です。どこから低血糖とするのでしょうか。 50mg/dl以下なのか、60mg/dl以下なのか、70mg/dl 以下なのか、低下速度は関係ないのか(400から急に 100まで下がるなら、100mg/dlでも低血糖症状が出現することがあります)。
また測定機器による違いをどう考えるのか。こう考えてみると、この3条件の中でも(3)は少し重要性が低いと考えてよさそうです。
低血糖と関連のありそうな症状があって、血糖を上昇させるとその症状が消失するなら、数字にはあまりこだわらなくてよいのです。
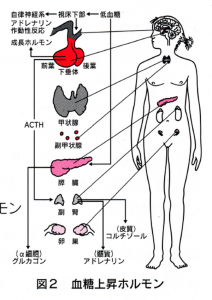
⚫血糖が下がると、身体、特に脳の働きがタメージを受けます。これを防ぐために、身体には何種類もの血糖上昇作用を持つホルモンが用意されています。
血糖降下作用を持つホルモンが、インスリン一種類しかないのとは対照的です。(血糖降下作用を持つホルモンが2種類あれば、糖尿病という病気はなかったはずです。)
⚫しかし、この低血糖防止装置は完璧なものではあり ません。働き始めるのに時間がかかり、また一旦始動すると血糖が正常化してもなかなかストップしないという問題点があります。
また、1型糖尿病の患者では一番重要なグルカゴンの分泌が障害されています。も っと速く、もっとしっかり低血糖防止装置が働いてくれれば、糖尿病の患者が低血糖で悩むことがなくなるのですが ・・・
⚫糖尿病でない人のインスリンは、血糖がわずかでも下がればすぐに膵臓からの分泌が止まるので、食後に低血糖になることはめったにありません。
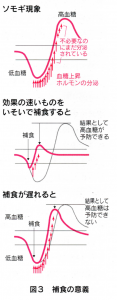
これに比べ、血糖上昇作用を持つホルモンの分泌は調節が甘く、出過きる傾向があります。 これが後述するソモギ現象の原因です。
・ グルカゴン
・ アドレナリン
・ 成長ホルモン
・ 副腎皮質刺激ホルモン
・コルチゾール
低血糖はなぜいけないのでしょうか
⚫不快であり、血糖を上昇させた後も不快感、体調不良が残ります。
⚫誰も見ていないところで起こしたりすると、危険です。例えばトイレの中で、また一人暮らしの時。
⚫深夜の低血糖は、睡眠を妨害するし、遵切な処置が難しいです。
⚫低血糖後は高血糖になり、 コントロールを乱し ます(これが最大の問題です)。 血糖を上げようとして分泌されるホルモンが必要量以上にたくさん出すきるため(ソモギ現象) または補食の食べ過 きによってこのような現象がおこります。(図3)
(図3)下図をクリックすると大きくなります
⚫周囲の人の手助けを借りなければならないような意識消失やけいれんも起こります。
⚫乳幼児では、低血糖が知能低下や性格変化の原因になる可能性があります。
成人でも、低血糖が精神機能障害を起こしたり、狭心症、不整脈、硝子体出血につながることがあります。
低血糖で生命の危険がありうるでしょうか
⚫血糖上昇ホルモンは何種類もあって、遅ればせながらインスリンに対抗してくれるので、生命が危険にさらされる可能性は高くありません。
⚫しかし、次の場合は特に危険です。
・アルコールを飲んだとき。
・合併症、特に自律神経障害があるとき。
・ロッククライミング中、単独登山、一人だけで泳ぐ。
・高速道路での自動車運転中。
・超大量のインスリンを注射したとき。
1.【実態把握】低血糖症状を把握しよう
まず第1段階は、日々の生活で出くわす低血糖をしっかり把握することです。
これは、無自覚低血糖がないかきり難しいことではありませんが、そのまま放つておかずに次のステップにつなげることが大切です。
低血糖の症状は
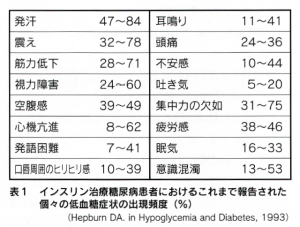
低血糖の症状について、分類法と重症の程度ごとの症状をまとめました。
⚫分類法
・軽症低血糖の症状と重症低血糖の症状
・自覚症状と他覚症状
・中枢神経症状と自律神経症状
⚫軽症、中等症の症状
・自覚症状
(異常な空腹感、ドキドキ、発汗、イライラ、神経質になる、手のふるえ・しびれ、発熱、はきけ、ふらつき、眼がかすむ、頭痛、めまい、うつらうつら、脱力感、不安感。)
・他人から気づかれる症状
(顔面蒼白、ほんやり、話し方がおかしい、無表情、集中力が無くなる、異常行動、麻痺。)
⚫重症の症状
痙攣、昏睡
⚫血糖値がいくらのときどんな症状が出るか、については各人様々で、同じ血糖値でも症状の程度はバラツキがあります。
同じ人でも、血糖低下速度、時刻などに影響され、症状と血糖値は必ずしも対応しません。
しかし慣れた患者では、自覚症状からだいたいの血糖値を推測できる場合もあります。
通常は、症状は軽いものから重症の症状に進んでいきますが、インスリン療法時の低血糖では、前駆症状なしに、いきなり意識レベルの低下をきたすことがあります(無自覚性低血糖)。
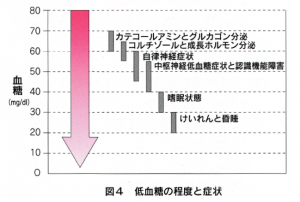
⚫低血糖症状は様々ですが、一人一人はだいたい一定の症状を示します。その症状を知っておけば、速やかに対処できます。(表1、図4)
低血糖に対する身体の反応
低血糖に対する身体の反応は次のようなものです。
⚫中枢神経の反応・・・その症状は
・自覚症状:頭痛、眼がかすむ、ほやけて見える、2重に見える、
・他覚症状:異常行動、不合理な興奮、精神錯乱、発語困難、好戦的、せんもう、うつらうつら、眼振、運動麻痺、けいれん、昏睡。
⚫自律神経の反応・・・その症状は
・アドレナリン作動性反応の症状:振戦、心機冗進、不安感、
・コリン作動性反応の症状:発汗、空腹感、舌先や口のまわりがピリピリする
⚫その他の症状(主に自律神経の反応だが、部分的には中枢神経の反応も関与している):悪心嘔吐、疲労感、眠気、イライラ、めまい。
⚫血糖低下速度と反応
・血糖値があまり低くないとき(例えば50mg/dl以上)(血糖が急激に下がる時、速効型インスリンによる低血糖)→自律神経の反応がでやすい
。
・血糖値が非常に低いとき(例えば50mg/dl以下)(血糖がゆつくり下がる時、中間型、持続型インスリンによる低血糖)→中枢神経の反応がでやすい。
⚫血糖上昇ホルモンの反応
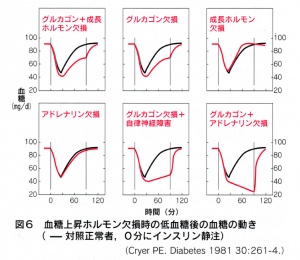
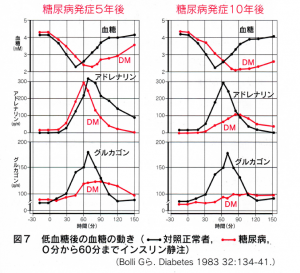
グルカゴン、アドレナリンは反応が速く、軽い低血糖でも分泌され、血糖上昇力も強力です。(図6)しかし発症後年数のたった1型糖尿病では、グルカゴンの反応が低下してしまいます。アドレナリンの反応も落ちている場合があります。(図7)
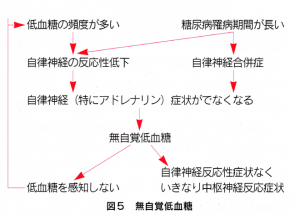
⚫無自覚低血糖
低血糖は、(すべてとは言えませんがほとんどは)その程度が軽いときに出現する、自律神経の反応に伴う症状によって自覚されます。
この自律神経の反応が弱まって、自覚症状が乏しくなった状態を無自覚低血糖と呼びます。
自律神経合併症が原因の場合は、なかなか治療が困難ですが、多くの場合、低血糖の頻度が多いことによって自律神経の作動閾値が上昇する(より重症の低血糖にならないとアドレナリンが出なくなってしまう)ことが原因です。
低血糖を減らしてやれば、この現象は比較的簡単に元に戻すことができ、無自覚低血糖から脱することができます。
- 図5
- 図6
- 図7
低血糖が起きやすいのはいつか
低血糖が起きやすいのはいつでしょうか。(図8)
〇食事の直前
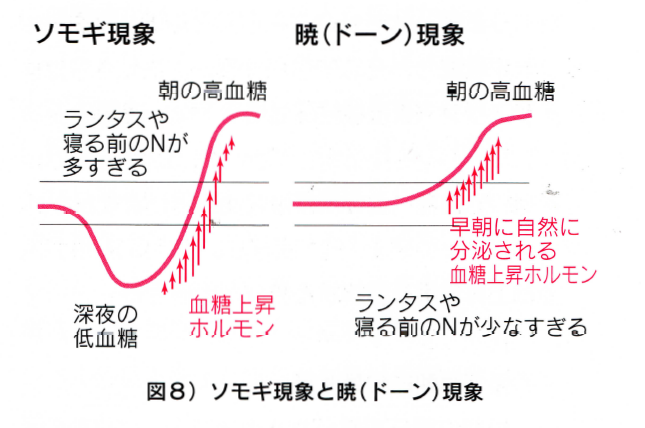
〇深夜 深夜の血糖の動きは非常に複雑で、早朝の血糖値を見ても深夜の血糖値はわからないことがあります。深夜の血糖の動きを理解するには、ソモギ現象とドーン現象(暁現象)を知っておく必要があります。
・ソモギ現象
夜間に限らず見られる現象です。就寝前のインスリン(NPH)の量を減らして、深夜の低血糖を改善すると、早朝の血糖値力下がる、という逆説的なことになります。
・ドーン現象(暁現象)
健常人でも、午前0~3時の血糖値を最低として午前4~7時には朝食を摂らないのに血糖が上昇しますが、糖尿病の患者では、この傾向がより強く認められます。従って、早朝にはかなりの量のインスリンが必要です。
⚫運動の最中
⚫運動が終わってずつと後(6~1 5時間後)
運動後、時間がたってから低血糖がおこるのはとうしてでしょうか。低血糖時にブドウ糖を供給するのは、肝臓のグリコーゲンです。このグリコーゲンを、運動によって日中に使い果たしてしまうことが原因と考えられます。
⚫夜問の低血糖は、その時刻によって2つに分けられます。
・前ドーン期(午前0~3時)この時刻の低血糖の原因は、NPH投与時刻が早すぎる、速効型の効果遅延、就寝前補食の不足などです。
・ドーン期(午前4~7時)この時刻の低血糖の原因は、ランタスやNPHの過量、肝グリコーゲン枯渇、血糖上昇ホルモン分泌不全なとです。
2.【対処行動】血糖自己測定ではっきりさせ適切に捕食しよう
低血糖では、原因の分析に先立ってまず目前の事態に対処しなければなりません。それも急いで行う必要があります。
血糖自己測定について
糖尿病の患者にとっては生活の一部です。
①風邪や疲労と、低血糖の症状を区別するため、
②シックディのインスリン量調節のために有益です。
ただし1型糖尿病のコントロールは、自己測定血糖値からは推測困難です。
血糖自己測定は同回必要なのか
血糖自己測定は何回すればよいのでしょうか。それを考えるために、「有意義な血糖測定」と「無駄な血糖測定」に分けてみましょう。
⚫有意義な血糖測定=情報を産む測定= 行動変容につながる測定
・患者自身の判断(インスリン調節、食事、運動調節)に有益な測定
・無自覚性低血糖のある場合の測定
・ドライバー、特に高速道路を走る場合の測定
・深夜(3時)の測定
・それぞれ数回行われた、タイミングの分散した測定(食前ばかりでなく食後にも測定された場合)
・糖質摂取量の変動が著しく異なる日それぞれの測定
・運動量パターンの著しく異なる場合の測定(激しい運動をした日とあまり運動しなかった日それぞれ)
⚫無駄な血糖測定=情報を産まない測定= 行動変容に役立たない測定
・測定結果に「判断」力畔わない測定
・限られたタイミングだけに集中した測定
・タイミング別平均値を動かす寄与の少ない測定値
・タイミング別に1回しか測定されていない場合
・虚偽報告
記録と連絡
測定は必ず記録しなければなりません。
器械のメモリーを利用したり、携帯電話を通じて送信する方法もあります。
測定値について判断に迷うときは、遅れずに受診医療機関に連絡しなければならないし、それに対して医療側も遅れずにコメントしなければなりません。
特に重症低血糖時は直ちに医療機関の指示を得なければなりません。
低血糖のときとうするか
低血糖の時とるべき行動をまとめてみました。
⚫重症の時(=本人自身が対応できなくなった状態)補食ができない場合には、周囲のものがグルカコンの注射を行う。
⚫軽症~中等症の時(-応70mg/dl以下を低血糖としています)
・まず血糖測定。本当に低血糖なのか確かめる。
・測定値は、時刻と共に必ず記録する。
・測定値が70mg/dl以下で、低血糖症状のある時→補食。
・測定値は70mg/dl以上だが、とう見ても症状は低血糖そのもの、という場合→血糖が急降下している可能性を考える→補食。
・測定値は低いが、全く無症状→測定ミスや機器工ラーの可能性はないか。低血糖と判断する血糖値が高すぎるのではないか。無自覚低血糖ではないか。
・無自覚低血糖の可能性があれば、直ちに補食。
補食の種類、量はとうやって決めたらよいでしょうか
低血糖はできるだけ速やかに補正する必要があります。
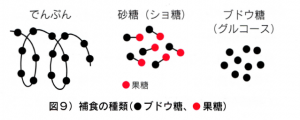
しかし、補食量が多すぎると、返つて高血糖が来るので、ちょうど適当な量を食べるのは、なかなか難しいものです。捕食は、グルコースの他に、ゆっくり血糖を上げる表1、表3、表4などから選んで組み合わせます。括弧内に1単位の分量を示します。(図9)
⚫速く血糖を上げる食品=グルコース:錠剤、グルコースサプライ(1個5g)、粉末状、液状、ゼリー状のものがある。
低血糖の速やかな補正に必須ですが、持続は1時間以内と短く、他の食品を付け加えて、血糖の再低下を防きます。
⚫砂糖(庶糖)は、グルコース(ぷどう糖)とフルクトース(果糖)がそれぞれ1分子ずつ結合したもの。
グルコースは、結合を外す必要がないので、低血糖時の補食に適しています。果糖は、すぐにはグルコースの形にならず、過剰なエネルギーになるばかりで血糖を上げる働きは期待できません。
⚫ジュース、清涼飲料などは、液体で飲みやすく胃腸に送られるスピードも速いが、糖分の種類がそれぞれ違うので注意が必要です。
果糖で甘味を付けたものは、果糖が冷やしても甘味が低下しないことを利用していますが、低血糖の治療には不適なので注意!果汁類分解された液糖を使っている。
果汁類:分解された液糖を使っている。グルコースと果糖がほほ同量(2~5 g/100cc)
清涼飲料:分解された液糖を使っている。グルコースよリ果糖が多い。
コーヒー飲料:砂糖を使っている。(3~6g/100cc)
⚫グルコースの必要量
・体重70kgの人が血糖を20mg/dl上げるのに、グルコースが5g必要(米国でのテータ)。
・グルコースの量と、血糖上昇効果について、各自がテータをとってみるとよい。その結果に基づいて体重ごと、低血糖の重症度ごとのグルコース量を定めよう。
・補食の30分後に血糖測定を行い、不足なら追加の補食。
⚫上がった血糖を保持する食品
・表1 おにぎり(55g、茶碗軽く半杯分)、パン(30g、6枚切半分)、クッキー(20g)クッキーは粉状のでんぷんと砂糖、バターが材料であり、比靱的吸収が速い。おにぎりは血糖上昇効果が長持ちする使いやすい食品。保存に難あり。餅(35g、5cmx3.5cmx1.5cm)は、おにぎりより少し吸収が速い。加熱が必要。食べやすいので、食べ過きないよう気を付ける。
・でんぷんの吸収、粉状と粒状。
粉状:餅、クッキー、パン
粒状:おにぎり、イモ
粉状の方が吸収が速い。
・表3 チーズ(25g、6pチーズ1個)
・表4 牛乳(140ml)
血糖を保つ効果が長く持続する食品。常温保管可能なLL牛乳が使いやすい。
3.【原因分析】なぜ低血糖になったか分析しよう。
このアクションプランのなかでも一番大切なところです。補食して低血糖を脱したからもういいや、ではなく、繰り返さないためにどうしたらよいかを考えよう、とするものです。いつ、どんな条件で起こった低血糖なのかを一つ一つ検討して、それを繰り返さないように改善していくことが必要です。
低血糖はとうして起こるか
低血糖の原因を列挙してみます。このうちどこにあてはまるのかを考えることが大切です。
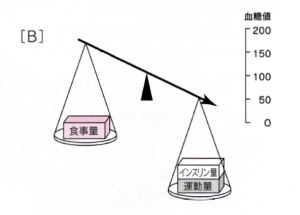
⚫エネルギー不足が原因の場合[B]
・食事量が少なかった。
・食事が遅くなって、食事の間隔があき過きた。
・嘔吐で食事がとれない。
・下痢で消化、吸収が悪い。
・授乳婦の場合、授乳でエネルギーを喪失した。
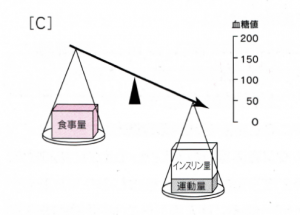
⚫インスリン過量が原因の場合[C]
・医師によるインスリンの指示量が多すきる。
・インスリンを、(間違って?わさと?)たくさん打ち過きた。
・NPHインスリンを、良く攪拌しないで注射した。
・インスリン抗体を持つている。(抗体に結合していたインスリンが、いっぺんに外れると低血糖になる。)
⚫インスリン吸収の促進が原因の場合
・ふだんと違う場所に(ふだん腹部に打つていない人が腹部に)注射した。
・注射直後に風呂に入った。注射部位を揉んだ。四肢に注射して、すぐに激しく筋肉を動かじた。
⚫経口血糖降下剤、グルコシダーゼ阻害剤の問題。
⚫インスリンが長く体内に残ることが原因の場合。
・腎不全
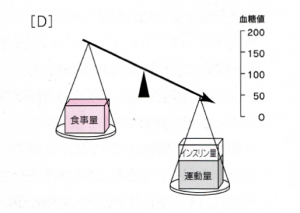
⚫インスリンのききめ力強まることが原因の場合。
・運動[D]
⚫アルコールによる糖新生の障害。
⚫心理的な問題、自傷行為としての低血糖。
運動と低血糖
運動で低血糖がおこるメカニズムとして次の3つの可能性が考えられます。
(1) 運動により、食事で得たエネルギーが消費される。
(2) 運動により、インスリンの効き方(インスリン感受性)が高まる。
(3) 運動により、インスリンがなくても起こる筋肉のグルコース取り込みが増える。
このうち、(2)と(3)は実証されていますが、(1)は根拠がまだはっきりしません。
運動時の低血糖予防の方法は、(2)のメカニズムを考えるなら、インスリン減量が適当でしょうし、(3)のメカニズムを考えるなら、補食が適当ということになります。
この両者を組み合わせて予防することになります。
4.【行動変容】繰り返さないために行動しよう
⚫予防の方法(日中)
・前段階で行った分析結果に基づいて原因を一つ一つ排除していく。
・低血糖の原因となったインスリンがどれなのか、不足だった食事はどれなのか、よく考えて繰り返さないよう工夫する。
・ポンプ療法を試す。
・超速効型インスリンを試す。
・レギュラーインスリンの食前30分前注射を厳守する。
⚫予防の方法(夜間)
・NPHインスリンを夕食前でなく、就寝直前に注射する。(ランタスはいつ注射してもほとんど変わらない。)
・ 朝の血糖値が高くても、就寝前のNPHインスリンを増量するのは注意深く行う。
・NPHインスリンを止め、ポンプ療法を行う。
・就寝前に、必要な量の補食をとる。
・1 ~3カ月に一度、深夜に血糖測定をして、インスリン量の調節に役立てる。
・肝臓のグリコーゲンがなくなってしまわないよう、ふだんから必要な量の食事をきちんととる。
⚫重症低血糖、無自覚低血糖の対処と予防
5.【評 価】低血糖予防を進め他方で高血糖も直そう
頻回注射でも高血糖が改善しないときはここをチェック
| 1. | インスリン注入以前の問題 | |
| (1) | ・インスリンの一日総量、各タイミングの注射量が不足ではないですか。 ・打ち忘れや、指示の間き間違いはありませんか。 ・ノンアドヒアランス(医師の指示に忠実に従っていない)はありませ んか。 |
|
| (2) | ・インスリンがバイアル内で凝集塊(ランプ)を作っていませんか。 ・カートリッジからのインスリン漏れが起きていませんか。NPH インスリンは十分かくはんしてから注射していますか。 |
|
| (3) | ・インスリン切れの時間がありませんか。 ・間食(おやつ)前の注射の必要はありませんか。 |
|
| 2. | インスリン吸収速度の問題 | |
| (1) | ・注射部位の選択を誤っていませんか。 ・ローテーション範囲を、吸収速度の異なる部位まで広げていませんか。 ・狭い範囲の皮膚に集中的に注射していませんか。 |
|
| (2) | ・不適切な針の剌入深さ、刺入角度が原因で、または、皮膚をつまみあげずに注射している場合、浅すきたり筋肉注射になっていませんか。 | |
| (3) | ・吸収速度を乱す他の要因はありませんか。 | |
| 3. | 吸収から効果発現までの問題 | |
| (1) | ・口腔や皮膚などの気付きにくい感染症、強いストレスなどのインスリンの効き方を弱める因子はありませんか。 | |
| (2) | ・インスリンが体内でどんどん分解されたり、インスリン抗体があるためのインスリン効果の減弱はありませんか。 | |
| 4. | 効果発現以降の問題 | |
| (1) | ・注射と食事との間隔は適切ですか。(もっとも、米国DCCT研究のテータでは、速効型インスリンと食事との間隔はコントロールに相関しない。) ・NPHインスリン注射の時刻が早すぎませんか。 |
|
| (2) | ・就寝前補食量、運動時補食量は適切ですか。 (米国DCCT研究のテータでも、就寝前補食量のバラツキがコントロール不良と相関する。) |
|
| (3) | ・炭水化物摂取量の算定が不正確で、バラツキが大きすぎませんか。 ・炭水化物量にあわせた食前ィンスリン量の調節を行っている場合は、それが正確にできていますか。 |
|
| (4) | ・低血糖についての検討(高頻度、補食過量、無自覚性低血糖、夜間の低血糖など)が不足ではありませんか。 | |
| 前のブログ記事へ | 次のブログ記事へ |