1型糖尿病とその治療
1型糖尿病について
糖尿病には1型と2型と「その他の型」があり、日本では2型が大多数を占めます。
1,200万人といわれる糖尿病患者のうち、1型は3%程度にすぎません(正確な数は不明です)。
ところが、15歳未満の子どもでは1型と2型が半々で、10歳未満ではほとんどすべて1型です。
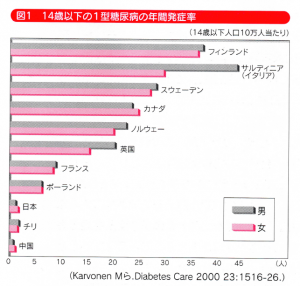
つまり、小児期に発症する糖尿病は1型が多いことになります。その14歳以下10万人あたりの年間発症率は約1.5人です。
世界でもっとも1型糖尿病の頻度(図1)が高いのは、フィンランドなどの北欧諸国やイタリアのサルテイニア島などで、日本の20倍以上の発症率があります。
そういった国では、どこの小学校に行ってもインスリン注射をしている子どもがいて、学校で注射しても目立つことはないでしょう。
欧米白人と日本人との大きな違いは、欧米白人ではほとんどの1型が小児期発症で、成人発症はまれなのに比して、日本人では20歳以降でも小児期と変わらない発症があることです。
日本人では小児期発症の2 型が少なくないことも、白人と異なって特徴的です。
小児糖尿病ということばは、医学的に正確な呼び方ではなく、また欧米諸国と異なって日本人では1型と同じ意味とは解釈できません。
現在、糖尿病は原因に基づいて、1型、2型、その他の特別な原因による糖尿病、妊娠糖尿病の4種類に分類されています。
1型はB細胞の破壊でインスリンが出なくなるもの、
2型は肝臓や筋肉でのインスリンの効果の低下によるものです。(1、2はロ マ数字でなく算用数字を使うことに決められています。)
インスリン依存型、インス リン非依存型という少し古い分類もあります。
これは、とんな治療が必要かによって分けるやり方で、治療に インスリンが絶対必要なタイプを依存型、そうでないものを非依存型と分類するものです。
若年型、成人型という分け方もあります。
大ざっぱに言うと、1型、インスリン依存型、若年型の3つは同じものを指し、2型、インスリン非依存型、成人型の3つもだいたい同じということになります。
1型糖尿病の原因
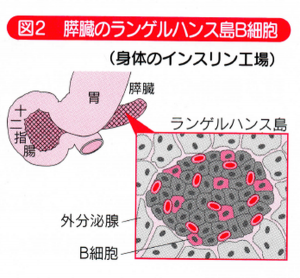
1型糖尿病は、自分自身のリンパ球が、インスリン工場(図2)である膵臓(すいぞう)のランゲルハンス島B細胞の大半を破壊することによって発症します。
ランゲルハンスはこの細胞を発見した19世紀ドイツの医師、病理学者の名前です。
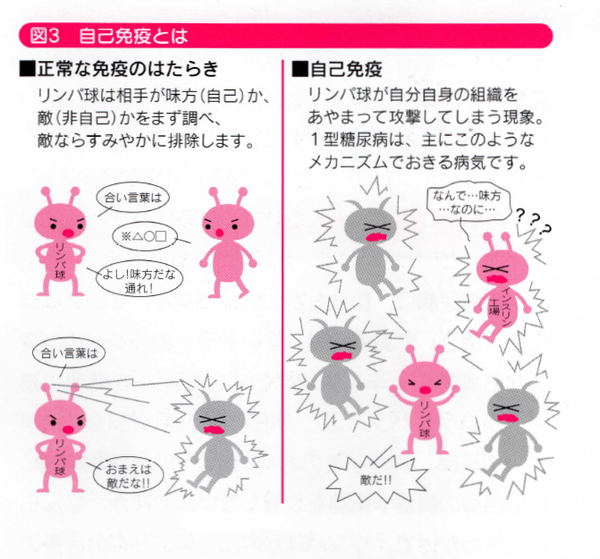
リンパ球は本来、自分自身の臓器や細胞を攻撃しないのですが、なんら かのきっかけで、リンパ球が内乱を起こし自分自身の細胞を破壊してしまうことがあります。
この内乱を自己免疫(図3)と呼び、これが原因でおこる病気を自己免疫疾患と呼びます。
1型糖尿病は、多くの場合、夏かぜや風疹、おたふくかぜなどのありふれたウイルスの感染をきっかけにして、その感染がよくなって数週間後に発症します。
橋本病、バセドウ病などの甲状腺の病気や、関節リウマチやエリテマトーデスなとの膠原病も自己免疫疾患で、1型糖尿病の患者が同時に これらの病気を持つこともあります。
1型糖尿病は、他の自己免疫疾患と同じように、先天性の病気でも生活習慣病でもありません。また、濃厚に遺伝する病気でもないですが、ごくまれには同じ家系内に複数の患者がでることがあります。
HLA (白血球の持つ血液型)がある特定のタイプだとこの病気になるリスクが増加するのは確かですが、増加の程度は欧米白人に比べて非常に低いことが知られています。
1型糖尿病は主にウイルス感染がきっかけになって起こりますが、発症は原因ウイルスがいなくなった後のことですから、糖尿病が人から人にうつる可能性はまったくありません。
自己免疫以外の原因でランゲルハンス島B細胞が破壊されたり消失したりする場合もあるようですが、その実態はまだ明らかではありません。
インスリン注射について
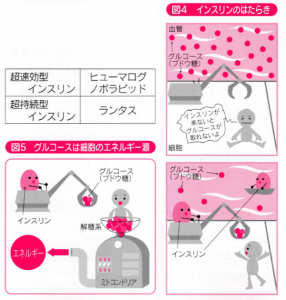
1型糖尿病では、 自分のからだの中の工場(ランゲルハンス島B細胞)でインスリンを作ることができなくなってしまいます。インスリンがないと、グルコース(ブドウ糖)を肝臓や筋肉などの細胞に取り込むことができず(図4)、血管の中でグルコースがあふれかえることになつてしまいます。グルコースは細胞のエネルギー源(図5)として大切なものですが、それだけ化学反応をおこしやすい、危険性の高い物質です。血管の中に残っていると、様々な形で血管の壁に溜まり、糖尿病特有の合併症につながります。
1型糖尿病では、脳死膵臓移植、膵島移植を受けるか、あるいは血糖測定(図6)をしながら生涯にわた ってペン型注射器やポンプによるインスリン自己注射を続ける以外に治療法はなく、食事や運動が治療の中心になる2型糖尿病とは治療の考え方も異なります。
ィンスリンは朝食、 昼食、 夕食の前(+夜寝る前)に一日最低3~4回注射(図7)する必要があります。人に頼らず、自分で打つのが原則ですが、乳幼児や合併症で視力が低下した場合など、介助が必要な場合もあります。 最近、超速効型インスリンや持効型インスリンも使われています。
イ ンスリンの必要量は摂取炭水化物量、運動にも影響されます。高血糖や低血糖でインスリン量の調節が必要な場合、自分で測定した血糖値が重要な参考データになります。
合併症について
血糖値をうまくコントロールしていけば、 何の問題も起きず、社会で活躍することができます。
ただ、高血糖が10年、20年と続くと、 網膜症による失明や透析が必要な腎不全、自律神経、感覚神経の障害、足に起こる壊疽(えそ)、心筋梗塞、脳梗塞といった合併症が起きます。
合併症は1型糖尿病でも2型糖尿病でもまつたく同じように起こってきます。このため、原因の異なるこれらの2種類の病気を同じ糖尿病という名称で呼ぶのです。
合併症が出ると視力が低下したり、透析に時間をとられるので、生活が不自由になりがちです。
また、腎症では食事の蛋白質を厳しく制限することが必要にな って、これもなかなか大変です。
しかし、医療の進歩に加えて様々な社会的サービスが整備され、合併症があっても前向きな人生を送ることができるようになっています。
血糖コントロールのポイント
栄養素の中では炭水化物が血糖値への影響がもっとも大きいので、 献立の炭水化物とインスリン量とのバランスをとることが重要です。
炭水化物は、ご飯やパンなとのでんぷん質を指します。
インスリンを注射するのは食事前ですから、食事を始める前に、食べなければならない炭水化物の量が決まつてしまうことになります。
インスリン量とのバランスで、炭水化物が多すぎれば高血糖になり、少なければ低血糖になリます。
食事ごとに炭水化物の量を計算し、それにあわせて超速効型インスリンを調整する方法と、炭水化物の量を毎日一定にして、インスリンを変更しない方法がありますが、後のやり方が初心者向きでしょう。
蛋白質も炭水化物に次いで血糖値に関係しますが、脂肪は血糖値を動かしません。蛋白質の量にも少しだけ気をつ けて下さい。
日本では砂糖の摂取を厳しく制限したり、食事制限によってカロリー不足になったりしている患者がいますが、 思春期前ならこのような制限をする必要はまったくありません。
ただ、思春期以降は食べ過きは禁物です。
やみくもに食べ、大量のインスリンで血糖を押さえ込んで行くと、血糖コントロールはよくてもどんどん肥満になっていきます。
運動するとより少ないインスリンで血糖をうまくコントロールできるので、運動も治療の一環と考えられます。
血糖自己測定とヘモグロビンA1c
インスリン療法の最大の問題点は低血糖です。 低血糖かなと思ったら血糖値をただちに測ることが重要です。低血糖を放つておくと、意識がなくなったり、逆に血糖を上げるホルモンが働きすぎて高血糖になったりします。 血糖値が60 ~70mg/dl以下であれば、低血糖といいます。
一時的に血糖値が高くなっても風邪をひいたりしていなければ、問題ない場合が多いのです。合併症が起きるかどうかは1~2カ月単位で血糖値の平均がどう変化しているかを調べることが大切です。
血糖値は, 食事で大きく変動しますし、日によっても異なります。
1型では血糖値が激しく変動するので、コントロールがよいのにたまたまある時点だけ血糖値が高い、ということがありうるし,その逆に,ふだん悪いのに,測定したときだけ血糖値が正常ということ もあります。
血糖値では、コントロールの善し悪しは わかりません。 1~2ヶ月間の血糖値の平均をあらわし、 合併症出現を予測するのが、ヘモグロビンA1c (エイワンシー)です。
これは酸素を運ぶヘモグロビンの中で、しっぽにぶどう糖がくつついたヘモグロビンがどの程度あるかを示す数値で、正常値は5.7%以下です。 合併症を予防するには7%以下、できれば6.5%以下に保つ必要があります。 10%を超えて、5年、10年たつと合併症が出てきます。高血糖は月単位で、低血糖は分単位でコントロールしなければならないということになります。
シックデイルール
風邪なとのウィルス感染や細菌感染、 強いストレスなどがあると、インスリンの効果が弱まります。
それまでと同じインスリン量では血糖値が高くなるので、インスリンを増量する必要があります。
このような時には食欲が低下したり、下痢、嘔吐などで栄養が入らなくなることが多いのですが、それでも高血糖になれ ばインスリン増量が必要です。
急性の病気の時にインスリンをどう調節するか、その方法をシックデイルールと呼びます。
食べられなくなって低血糖になる可能 性もありますので、高くなっているか低くなっている かは、血糖測定を行ってはっきりさせなければなりません。
低血糖になっているならインスリンは減らすことになります。
インスリンを増やすのか減らすのか、どのくらい変えるのか、迷うときは遠慮なく受診医療機関に相談しましょう。
在宅自己注射の患者を診ている医療機関は、常時対応してくれます。
1型糖尿病、2型糖尿病の経過
現在は、糖尿病を1型や2型などの病因(病気の原 因) に基づいて4つに分け、さらに病態(インスリン不足の程度) によって5つに区分し、4X5の20通りに分類しています。
複雑に見えますが、このように見ると、それぞれの型の経過がよくわかるのです。
病態については、インスリン不足の程度によって、
(1) 治療しなくても正常血糖の段階、
(2)境界領域、
(3)高血糖はあるがインスリン注射はなくてもよい、
(4)高血糖の是正にインスリン注射が必要、
(5)インスリン注射なしでは生存できない(インスリン依存状態)、
の 5段階に分類されます。
ある人の患者が、この表の縦方向に移動することは通常おこりません。
糖尿病の病因が(発症した後で)変化することはあり得ないからです。
新しい糖尿病原因遺伝子が発見され、実は、1型や2型と思われてい た患者が「その他の特定の型」に移る可能性はあります。
1型や2型という分類は、現時点で根本原因がわからないものをひとまとめにしているのです。
将来(夢物語ですが)、それぞれの根本原因となる遺伝子が完璧に明らかになる日がくれば、1型や2型というグルプはなくなって、すべて「その他の特定の型」に入ってしまうことになります。
特に、家族性のない多くの1 型に比べ、遺伝性が強い場合は「その他の特定の型」に近いといえるかもしれません。
現実には、1型と2型の分類に迷う例がかなり多く、経過を見て1型から2型へ、あるいは2型と1型へ変更せざるを得ないことも珍しくありません。
しかし、これは診断技術の問題で、病因自体が変化するわけではありません。
他方、この表の横方向に移動することはよくあることです。
すべての糖尿病の患者が、(1)から(2)、(3)という右方向への移動を経験しています。次に左方向への移動については、1型と2型で大きく異なります。
2型では、(3)や(4)、(5)から左方向への移動が大多数の患者で見られます。主に血糖コントロ ルを改善することで、このような左方向への移動がおきます。
その結果、2型は(1)-(4)までに幅広く分布します。ずつと(5)にとどまる2型はありえません。
これに比べ、1型では原則的に左方向には移動しません。ただし発症直後に限つて(5)から(3)あるいはさらに左に移動することがあり、これをハネムーン期と呼びます。
多くの場合、一度左に移ってもしばらくすると再び右に戻ります。
1型ではランゲルハンス島B細胞が全面的に破壊されますので、すべての患者が最終的には(5)に入ることになります。
いつまでも(5)に入らない場合には1型とはいえません。
(5)の病態を「インスリン依存状態」と呼びますが、数年前までにはこの病態の糖尿病を縦方向にひとまとめにして、インスリン依存型糖尿病と呼んでいました。
長期的な経過を見て判断するなら、1型とインスリン依存型糖尿病とはほとんと同じ意味ということになります。(「その他の特定の型」 の中で (5) に入るものも含まれますが。)
このような横方向への移動についての特徴に基づいて、1型や2型を定義することができます。最終的に (5)に入るタイプが1型で、最終的に(5)に入らないタイプが2型です。
長期的な経過を見れば簡単にわかリますが、発症初期に1型か2型か見分けられない例は少なくありません。
| 前のブログ記事へ | 次のブログ記事へ |